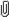Κανονικά χρειάζεται μάσκα μη επανεισπνοής με ασκό (non-rebreather mask with reservoir) για να επιτευχθούν τόσο υψηλές συγκεντρώσεις οξυγόνου που να πλησιάζουν το 100%. Στην πράξη, στα περισσότερα κέντρα υγείας τουλάχιστον, συναντάς μόνο Venturi.
Να 'στε καλά!
Μιλώντας με κάποιον επιμελητή, μου έλεγε ότι, μπορεί να χρησιμοποιηθεί η μάσκα Venturi,
έχοντας κλείσει τις διάφορες οπές της... Πολύ φοβάμαι, ότι το παραπάνω "tip", είναι αμφίβολη.. έως άκυρη ταρζανιά...
 Όπως αναφέρεται, επί λέξει, Οι μάσκες Venturi(Εικόνα)είναι έτσι κατασκευασμένες ώστε να χορηγούν στον άρρωστο μια συγκεκριμένη πυκνότητα οξυγόνου. Το οξυγόνο, πριν χορηγηθεί στον άρρωστο, περνά από ένα πολύ λεπτό ρύγχος με μεγάλη ταχύτητα μέσα σε θάλαμο, ο οποίος έχει στα πλάγια οπές.
Όπως αναφέρεται, επί λέξει, Οι μάσκες Venturi(Εικόνα)είναι έτσι κατασκευασμένες ώστε να χορηγούν στον άρρωστο μια συγκεκριμένη πυκνότητα οξυγόνου. Το οξυγόνο, πριν χορηγηθεί στον άρρωστο, περνά από ένα πολύ λεπτό ρύγχος με μεγάλη ταχύτητα μέσα σε θάλαμο, ο οποίος έχει στα πλάγια οπές.
Με τη ροή του δημιουργείται υποπίεση και αναρροφάται αέρας από τις οπές αυτές.
Περίσσεια αερίου φεύγει από τη μάσκα μέσα από το διάτρητο cuff, παίρνοντας μαζί του
και το εκπνεόμενο διοξείδιο του άνθρακα, αποκλείοντας έτσι την εισπνοή του. Το μίγμα, που προκύπτει, μπορεί να έχει συγκεντρώσεις οξυγόνου 24%, 28%, 35%, 40% ή και 50%. Δεν είναι ορατοί οι σύνδεσμοι (links).
Εγγραφή ή
ΕίσοδοςΆρα, όπως φαίνεται, μάλλον (...), το "tip" της κλειστής Venturi,
μάλλον καταλήγει σε εισπνεόμενο αέρα, που απέχει ΠΟΛΥ από την επιθυμητή 100% συγκέντρωση σε οξυγόνο...

Πάντως, είναι κρίμα...
Γιατί, η Αθροιστική κεφαλαλγία, ειδικά, είναι ένα ΑΠΕΡΙΓΡΑΠΤΟ ΜΑΡΤΥΡΙΟ για τον ασθενή......
Και είναι κρίμα,
η υποτιθέμενη "Θεραπεία 1ης γραμμής", αυτή δηλαδή, της "παροχής οξυγόνου" (όσο "απλή" κι αν ακούγεται...), να αποδεικνύεται "ουτοπία"... ;;
Η σουματριπτάνη ενδείκνυται να χορηγηθεί υποδορίως ή και ενδορρινικά (πιο αποτελεσματική είναι η υποδόρια χορήγηση), η από του στόματος χορήγηση είναι αμφίβολης αποτελεσματικότητας. Και η υποδόρια και η ενδορρινικη μορφή του Imigran κυκλοφορούν στην Ελλάδα απ’ότι βλέπω στον Γαληνό. Φυσικά στα περισσότερα κέντρα υγείας η υποδόρια μορφή του Imigran δεν υπάρχει (συχνά δεν υπάρχουν καν τριπτανες).
Κανονικά, δεν θα περίμενε κανείς,
η "ενδορρινική" χορήγηση να έχει πολύ πιο αποτελεσματική φαρμακοκινητική... ;;

Βέβαια, ίσως τελικά, να μην ήταν και τόσο ρίσκο, μια ενδεχόμενη ενδοφλέβια χορήγηση τριπτάνης...
Τα stedon, "σε κατοσταράκι", πάνε σφαίρα, ακόμα και στα Κέντρα Υγείας...
Λέτε να είναι πιο επικίνδυνες οι τρυπτάνες... ;;